Vergleich zwischen Infektion, konventioneller Impfung und mRNA-Impfung
veröffentlicht am 26.6.21
Zum allgemeinen Verständnis der Wirkung der aktuellen Corona-Impfungen im Vergleich zu herkömmlichen Impfungen oder gar einer Infektion ist es vielleicht sinnvoll, Ihnen einmal die Gemeinsamkeiten und Unterschiede darzustellen.
Ich möchte daher einmal erläutern, was genau im Körper passiert, wenn man eine Infektion hat, oder einen herkömmlichen bzw. einen der neuen Impfstoffe bekommt.

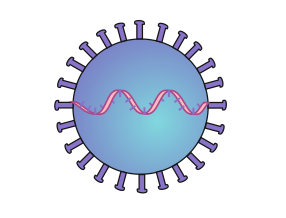
Abb.: vermehrungsfähiges Coronavirus (schematische Darstellung)
Infektion
Im Fall einer Infektion befällt uns ein Atemwegsvirus, und wie der Name schon sagt, macht es das in den Atemwegen. Denn nur dort hat es die Möglichkeit, überhaupt unsere natürliche Barriere zu überwinden. In der Regel passiert das in der Nase oder im Rachen, seltener in der Lunge oder den Bronchien. Das Virus kommt angeschwebt, wird eingeatmet und setzt sich auf die Schleimhaut, Und hier gibt es die erste Hürde, denn zum einen ist unsere Schleimhaut meist dicht und lässt Eindringliche gar nicht erst durch, zum zweiten gibt es dort schon zahlreiche Antikörper, die entweder alle oder zumindest einen Teil der Viren neutralisieren. Macht man in dieser Zeit einen PCR-Test, wird dieser positiv sein, obwohl noch keine Infektion vorliegt und man auch nicht ansteckend ist – aber die Viren sind ja da.

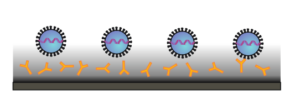
Abb.: Viren in der Schleimhaut (gelb: Antikörper)
Viele Versuche der Viren, in unseren Körper einzudringen, haben hier schon ihr Ende. Manchmal jedoch schaffen sie es doch, in unseren Körper zu kommen, dann werden sie versuchen, in eine (Schleimhaut)-Zelle einzudringen, da sie sich nur in einer Körperzelle mit den dort befindlichen „Fabriken“ vermehren können. Schlicht und einfach wird durch die in den Viren befindliche Erbsubstanz, die bei den Coronaviren aus sogenannter RNA (oder deutsch RNS = Ribonukleinsäure) besteht, die Zelle so umprogrammiert, dass sie anfängt, neue Viren zu produzieren.
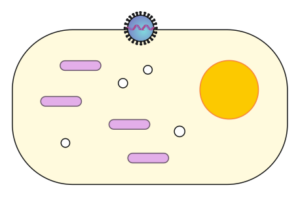
Abb.: Eindringen des Virus in die Zelle
Die neu hergestellten Viren werden dann aus der Zelle ausgestoßen und in die Atemwege (oder Blutbahn) abgegeben. Dabei stirbt in der Regel die Zelle ab und zerfällt.
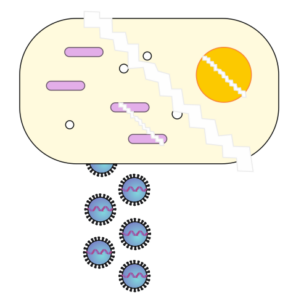
Abb.: sterbende Zelle mit freigegebenen Viren
In den Atemwegen gelangen diese neuen Viren dann wieder in die Schleimhaut, und werden mit der Atmung, Husten oder Niesen nach außen abgegeben. In dieser Phase (und nur dann) besteht Ansteckungsgefahr.
In der Blutbahn, aber auch schon vorher nach dem Eindringen, werden diese Viren als Fremdkörper und Gefahr für den Organismus erkannt, und unser Abwehrsystem alarmiert. Dabei gibt es verschiedene Möglichkeiten, wie unsere Abwehrzellen und Antikörper das Virus unschädlich machen. Ich beschränke mich hier auf die Darstellung der Antikörper.
Es gibt unspezifische und spezifische Antikörper, wobei erstere einfach alles versuchen zu bekämpfen, was ihnen „fremd“ vorkommt, während die spezifischen Antikörper nur zu ihnen passende Viren (oder Bakterien) bekämpfen können. Diese spezifischen Antikörper werden aber erst dann gebildet, wenn die Viren zum ersten Mal im Körper sind. Denn erst dann kann sozusagen ein Abdruck vom Virus erstellt werden, der dann als Vorlage für die Bildung der Antikörper benutzt wird. Auf diesem Prinzip beruht auch die Wirkungsweise der Impfstoffe, zu denen ich später komme.
Im Laufe der Infektion werden die spezifischen Antikörper immer mehr, so dass schließlich die Infektion erfolgreich bekämpft werden kann, und nur in seltenen Fällen versagt dieser Schutz, so dass es zu einer lebensgefährlichen Form der Infektion kommt, an der man dann auch sterben kann.
Wichtig ist noch folgende Tatsache: Die Oberfläche eines Virus hat viele unterschiedliche Stellen (man nennt sie Epitope), von denen ein Abdruck genommen werden kann, der als Vorlage für die Bildung der spezifischen Antikörper genutzt wird. Unser Immunsystem bildet daher nicht nur eine Sorte von Antikörpern, sondern ganz viele verschiedene, im Falle der Corona-Viren zwischen 40 und 150 verschiedene Antikörper (je nach Studie). Damit gelingt meist eine schnelle und effektive Vernichtung der Viren.

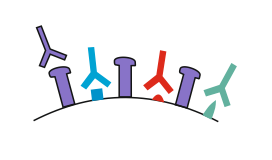
Abb.: Oberfläche des Virus mit verschiedenen Antikörpern (in Y-Form)
Das Tolle an unserem Immunsystem ist sein Gedächtnis. Denn alle einmal hergestellten spezifischen Antikörper bleiben für viele Jahre in Form von Gedächtniszellen erhalten, die sich jeweils immer einen speziellen Antikörper merken. Kommt es später zu einem neuen Befall, dann können diese spezifischen Antikörper sofort in großer Zahl neu produziert werden, so dass eine neue Erkrankung verhindert werden kann. Das ist der Grund, warum man zahlreiche Infektionskrankheiten nur einmal im Leben bekommen kann.
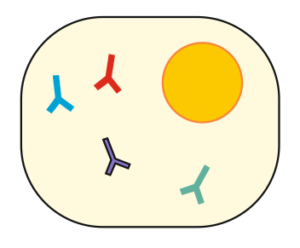
Abb.: Gedächtniszelle
Dieses Prinzip schützt uns übrigens auch vor Mutationen. Denn eine Mutation ist immer nur eine kleine Veränderung des Virus. Dies kann dazu führen, dass sich ein oder zwei Stellen der Oberfläche ändern, aber nie alle gleichzeitig. Hatte man schon Kontakt zu dem Virus, bedeutet das also, dass von den 40 verschiedenen Antikörpern immer noch 38-39 wirksam sind und das Virus erfolgreich bekämpfen. Aktuelle Studien gehen davon aus, dass diese Antikörper mindestens 20 Jahre im Körper verbleiben, möglicherweise auch lebenslang, und damit nach einer Infektion mit einem Coronavirus ein langandauernder Schutz besteht, der eine neuen Infektion verhindert.
Eine Impfung nach Infektion ist demzufolge entgegen der oft zu lesenden Behauptungen völlig unnötig, und sogar eher schädlich, wie wir noch sehen werden.
Und es kommt noch besser, denn alle Corona-Viren sind sich recht ähnlich. Das führt dazu, dass auch nach einer Infektion mit einem anderen Corona-Virus ein zumindest teilweise vorhandener Schutz gegen das aktuelle Virus SARS-CoV-2 besteht, weil vielleicht 15 oder 25 spezifische Antikörper des anderen Corona-Virus auch gegen SARS-CoV-2 wirksam sind. Das ist wahrscheinlich der Grund dafür, dass viele Menschen nach einem Befall mit SARS-CoV-2 überhaupt nicht erkranken (und übrigens auch niemanden anstecken können). Forschen haben z. B. festgestellt, dass Menschen, die 2003 am damaligen Coronavirus SARS-CoV-1 erkrankten, auch heute noch die Gedächtniszellen für die Antikörper gegen dieses Virus haben und damit sogar gegen SARS-CoV-2 immun sind.
Hatte man also in den letzten Jahren mal einen Corona-Schnupfen oder eine Corona-Erkältung, so hat man gute Chancen, einen Befall mit SARS-CoV-2 nicht einmal zu merken, und ist dann garantiert auch nie ansteckend.
Konventionelle Impfung
Einen ähnlichen Weg wie die Infektion geht meist auch die Impfung, zumindest bei der überwiegenden Zahl der bisher entwickelten Impfstoffe (ausgenommen Corona). Allerdings impft man nicht mit dem Wildvirus, sondern mit einer abgetöteten oder irgendwie gezähmten Version des Virus, manchmal auch nur mit Teilen des Virus. Dieses kann sich nicht mehr vermehren, oder nicht mehr in die Zelle eindringen.

Abb.: abgeschwächtes bzw. totes Virus (schematische Darstellung)
Es besteht jedoch ein deutlicher Unterschied zur Infektion, die Schleimhaut und ihre Barriere werden hier nämlich übergangen, da die Impfungen ja fast ausnahmslos als Injektion angeboten werden und somit direkt ins Gewebe gespritzt werden. Eine Impfung beeinflusst die Schleimhaut-Antikörper also meist nicht.
Da sich diese Viren (manchmal auch nur Teile davon) nicht vermehren können, ist die Gesamtmenge an Viren im Vergleich zu einer Infektion gering. Es kommt also nur zu einer leichten Reaktion des Immunsystems, weswegen man den Impfstoffen oft sogenannte Kraftverstärker (Adjuvantien) beimengt, um die Reaktion des Immunsystems zu verstärken. Diese Verstärker sind allerdings nicht unumstritten und gelegentlich auch Auslöser von Nebenwirkungen.
Die Reaktion des Immunsystems ist zwar schwächer, aber ansonsten nahezu identisch zur Infektion. Die Virenoberfläche wird abgetastet, und auch hier entstehen je nach Impfstoff unterschiedliche spezifische Antikörper und schließlich Gedächtniszellen, die für einen langdauernden Infektionsschutz sorgen. Und auch hier würde gelten: Gibt es eine Mutation des Virus, ist die Impfung immer noch wirksam und sinnvoll.
Da die Immunreaktion schwächer ist, muss man allerdings in bestimmten Zeitabständen nachimpfen, um einen ausreichenden Schutz zu erhalten.
mRNA- und Vektor-Impfung
Zunächst einmal muss betont werden, dass es sich hier im eigentlichen Sinne nicht um eine Impfung, sondern um eine Injektion von genetischem Material handelt. Das Ziel ist zwar das gleiche wie bei einer Impfung, der Weg ist jedoch ein völlig anderer.
Beide Verfahren (mRNA und Vektor) unterscheiden sich nur in dem Weg, wie das genetische Material in die Zelle kommt, entweder mit Nanopartikeln (sehr kleine Partikel, in denen sich die mRNA befindet), oder mit einem für Menschen ungefährlichen Vektorvirus, in das die mRNA eingebaut wurde. Der Einfachheit halber spreche ich daher nur von mRNA-Impfungen.

Abb.: mRNA-Abschnitt
Die mRNA wird also verpackt in das Gewebe gespritzt und entweder durch Nanopartikel oder Vektorviren in die Zelle gebracht. Dort wird die Zelle durch den Code der mRNA umprogrammiert (wie ein PC durch ein Programm), um dann ausschließlich die Spike-Proteine zu produzieren und diese aus der Zelle auszuschleusen.
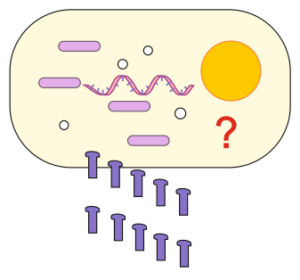
Abb.: durch die mRNA in der Zelle verlassen produzierte Spike-Proteine dieselbe
Dadurch das ausschließlich Spike-Proteine hergestellt werden, wird dem körpereigenen Immunsystem auch nur ein Epitop (Oberflächenmerkmal) des Virus angeboten und es kann daraus auch nur ein Antikörper entstehen. Verändert sich also das Virus durch eine Mutation so, dass sich das Spike-Protein verändert, passen die vom Immunsystem nach dem Impfung gebildeten Antikörper nicht mehr, sie können somit im Falle einer Infektion nicht mehr wirksam das Virus neutralisieren.
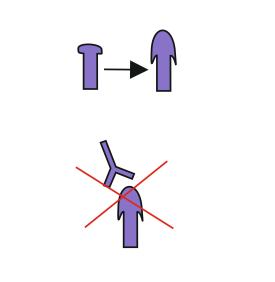
Abb.: oben verändertes Spike-Protein, wodurch der Antikörper nicht mehr passt (unten)
Die Impfung ist also nur so lange wirksam, so lange sich das Virus nicht am Spike-Protein verändert. Hier zeigt sich dann der Nachteil, wenn nur ein Antikörper gebildet wird, während bei der Infektion oder konventionellen Impfung oft viele Antikörper gebildet werden. Um eine Immunität aufrecht zu erhalten, muss in solchen Fällen also regelmäßig mit veränderten Impfstoffen nachgeimpft werden.
Bei dieser mRNA-Impfung gibt es aber noch ein anderes Problem: Wir wissen nicht, wie viele gentechnisch veränderten Zellen entstehen, und wie lange diese die Spike-Proteine produzieren. Wir erinnern uns: bei einer konventionellen Impfung ist das ein sehr begrenzter Zeitraum, denn nach der Impfung werden so lange Antikörper gebildet, bis auch das letzte tote Virus (oder Teile davon) vernichtet sind. Bei der mRNA-Impfung jedoch ist nicht ausgeschlossen, dass die Zellen ununterbrochen weiter Spike-Proteine produzieren und dabei auch nicht absterben, wie das z. B. bei der Infektion der Fall ist.
Wir wissen auch nicht, ob Gedächtniszellen entstehen, die ebenso langlebig sein werden wie die Gedächtniszellen nach einer Infektion, um auch nach Jahren bei erneuter Infektion schnell Antikörper produzieren zu lassen.
Und schließlich gibt es noch ein Problem mit den Antikörpern. Durch Studien wurde festgestellt, dass nicht nur neutralisierende Antikörper gebildet werden, sondern auch nicht-neutralisierende Antikörper. Während erstere das Virus neutralisieren, tun das letztere leider nicht. Im Gegenteil erleichtern sie dem Virus das Eindringen in Körperzellen und Vermehrung, wodurch es zu einer deutlichen höheren Menge an Viren kommt, die Virusbelastung oder kurz Viruslast im Organismus steigt also dramatisch an. In diesen Fällen kann es dann zu einer schweren Erkrankung kommen, die auch lebensbedrohlich sein kann. Diesen Vorgang nennt man „antibody dependent enhancement“, kurz ADE. Viele Impfexperten gehen davon aus, dass es nach Impfung verstärkt zu diesem Phänomen kommt und die Todeszahlen durch eine Neuinfektion mit dem Wildvirus dramatisch ansteigen werden. Wie oft das auftreten wird, und wie schwer die Verläufe sein werden, kann jedoch noch nicht abgeschätzt werden, aber schon jetzt zeigen die Zahlen, dass eine Infektion mit Corona nach Impfung im Durchschnitt schwerer verläuft als bei Ungeimpften. Auch scheint es so zu sein, dass das Risiko für einen tödlichen Verlauf einer Infektion nach der Impfung ca. 30 mal höher ist als bei Menschen ohne Impfung
Und es gibt nach einer neuen Studie noch ein Problem: Die mRNA-Impfungen verändern unser Immunsystem, leider in der Art, dass wir gegen bestimmte Erkrankungen den angeborenen oder erworbenen Immunschutz verlieren, oder dieser zumindest deutlich schwächer wird. Somit ist zumindest eins klar: Eine Verbesserung unseres Immunsystems kann man durch diese neuartige Genspritze jedenfalls nicht erwarten!

Schreibe einen Kommentar